CZYM JEST ODPORNOŚĆ?
Odporność to umiejętność organizmu radzenia sobie z wnikającymi do niego patogenami. Za działania odpornościowe odpowiadają białka odpornościowe. Różnych białek odpornościowych jest we krwi i w mleku dość dużo.
Zacznijmy od tego, że układ odpornościowy składa się z 2 form walki z infekcjami: nieswoistej inaczej wrodzonej oraz swoistej – wyuczonej, czyli nabytej. Czym się one różnią?
Odporność nieswoista – to odporność wrodzona, ogólna, ukierunkowana na obce białka, ale bez rozróżniania ich na konkretne patogeny. Po prostu funkcjonuje na zasadzie moje – obce. Jej działanie polega na uruchomieniu komórek żernych: makrofagów, granulocytów. Mechanizmy te działają zawsze w taki sam sposób niezależnie od tego czy organizm miał, czy też nie miał kontaktu z danym patogenem w przeszłości. Te białka gromadzą się w miejscu, w którym pojawią się obce komórki – patogeny i „neutralizują” je. Kiedy odporność wrodzona nie daje rady, do ataku rusza odporność swoista. Odporność nieswoista działa na 4 obszarach: bariery mechaniczne (skóra śluz), chemiczne (cytokiny, enzymy), mikrobiologiczna (bakteryjna flora fizjologiczna) i komórki żerne, ale także gorączka i odczyn zapalny (dlatego podawanie leków przeciwzapalnych i przeciwgorączkowych, wcale nie leczy, a wręcz działa odwrotnie, bo unieruchamia układ odpornościowy).
Odporność swoista – to wyspecjalizowane białka z antygenami ukierunkowanymi na konkretne patogeny, na tej odporności opierają się szczepienia. W skład wchodzą immunoglobuliny A, D, E, G, M (IgA, IgD, IgE, IgG, IgM), limfocyty B – odpowiedź humoralna i limfocyty T – odpowiedź komórkowa. Pierwszy kontakt z antygenem powoduje wytworzenie pierwotnej odpowiedzi immunologicznej, w której biorą udział limfocyty, a ponieważ żyją długo mogą szybko reagować na ponowną inwazję zakażenia. Z czasem jednak tych wrażliwych limfocytów ubywa (w miarę braku kontaktu z antygenem drobnoustroju chorobotwórczego). Jednak, jeśli po pewnym czasie dojdzie do ponownego wniknięcia patogenu dochodzi do wytworzenia wtórnej odpowiedzi immunologicznej opierającej się na komórkach pamięci – matrycy, dzięki czemu jest ona szybka i precyzyjna. Już niewielka ilość (znacznie mniejsza niż przy odpowiedzi pierwotnej) indukuje intensywną odpowiedź immunologiczną. W odpowiedzi swoistej główną rolę odgrywają przeciwciała i o ile w pierwotnej są to głównie IgM i nieznacznie IgG, o tyle we wtórnej IgG dominuje odpowiedź immunologiczną.
PRZECIWCIAŁA
Przeciwciała mają różne oznaczenia i różną budowę, mają też różne znaczenie. Wszystkie można znaleźć w pokarmie matki, a IgG przechodzą przez barierę łożyskową w ciąży chroniąc płód. Immunoglobuliny ze względu na budowę dzielimy na 3 grupy: monomery (IgD, IgE, IgG), dimer (IgA) i pentamer (IgM).

Immunoglobulina A – pierwsza linia obrony przeciwko organizmom wnikającym przez błony śluzowe Ig A jest syntetyzowana lokalnie przez plazmocyty a następnie wiązana przez komórki nabłonkowe, które ją transportują do światła jelit gdzie zostaje uwolniona. Ig A zapobiega kolonizacji patogenów na błonach śluzowych i pośredniczy w ich fagocytozie (unieczynnieniu patogenów – poprzez pochłanianie przez fagocyty).
Sekrecyjne IgA są wytwarzane lokalnie w jelicie, są też obecne w pokarmie kobiecym i pokrywa jelita niemowlęcia, stanowiąc barierę nie tylko przed patogenami, ale także reakcjami alergicznymi. Ciało dziecka zacznie samodzielnie wytwarzać te przeciwciała dopiero około 6 miesiąca życia, stąd często w tym okresie pojawiają się u dzieci, często wraz z rozszerzaniem diety, reakcje alergiczne, które nie miały miejsca w okresie wyłącznego karmienia piersią.
Immunoglobulina E – odgrywa zasadniczą rolę w obronie przeciw pasożytom oraz reakcjach alergicznych. To właśnie ta immunoglobulina jest oznaczana w testach z krwi, kiedy poszukujemy alergii. Powstaje w pierwszym kontakcie z potencjalnym alergenem lub kontakcie z pasożytem. Ponowne wprowadzenie alergenu – białka powodującego reakcję alergiczną do uczulonego organizmu i „zetknięcie” się z komórkami tucznymi (znajdują się w skórze, kiedy pękają, skóra najpierw staje się sucha i swędząca, a z czasem pęka może dojść do wysięków – Atopowe Zapalenie Skóry) powoduje wiązanie się tego antygenu IgE, co prowadzi do aktywacji komórek i uwolnienia mediatorów jak np. histamina. Kiedy mówimy o alergii wyróżniamy alergie IgE-zależne i IgE-niezależne, rządzą nimi różne reakcje prowadzące do reakcji alergicznej.
W reakcjach IgE-zależnych, dochodzi do wytworzenia swoistych przeciwciał IgE przeciwko danemu antygenowi, np. białko mleka krowiego, białko żółtka jaja, białko białka jaja, białko występujące w jabłku, etc, jeśli organizm jest uczulony i wytworzy przeciwciała zostaną one oznaczone w jednej z 7 klas:
Normy wyników – immunologia (3)
| WYNIKI IgE SWOISTE (kUA/I) |
| Klasa |
Stężenie |
Wynik |
Prawdopodobieństwo wystąpienia anafilaksji |
| 0 |
<0,35 |
brak swoistych IgE (atopia wątpliwa) |
20% |
| 1 |
0,35-0,7 |
b. mało swoistych IgE (atopia możliwa) |
30% |
| 2 |
0,7-3,5 |
mało swoistych IgE (pozytywny) |
40% |
| 3 |
3,5-17,5 |
średni poziom swoistych IgE (pozytywny) |
50% |
| 4 |
17,5-50 |
duży poziom swoistych IgE (pozytywny) |
60% |
| 5 |
50-100 |
wysoki poziom swoistych IgE (pozytywny) |
70% |
| 6 |
>100 |
b. wysoki poziom swoistych IgE (pozytywny) |
80% |
Obecność przeciwciał nie determinuje wystąpienia alergii i nie służy do diagnozowania alergii, jest jedynie wskazówką gdzie można szukać, oraz określa ryzyko wystąpienia wstrząsu anafilaktycznego. Oprócz alergii IgE zależnych, mamy jeszcze IgE niezależna, tzw reakcje histaminowe, które wychodzą w . Reakcję histaminową mogą powodować nie tylko pyłki czy pokarmy, ale również leki, pasożyty, czy metale. Obecność przeciwciał świadczy o tym, że organizm miał kontakt i wytworzył przeciwciała, ale wcale nie musi oznaczać alergii, dlatego w diagnostyce oznaczenie poziomu przeciwciał IgE jest badaniem dodatkowym, a nie podstawowym.
Immunoglobulina G – zapewniają odporność na czynniki infekcyjne dostające się przez krew. Ta immunoglobulina mówi nam o infekcjach, które przeszliśmy, stanowi pamięć immunologiczną. Jest zapisem informacji o chorobie i sposobie jej pokonania, występuje w organizmie po szczepieniu i stanowi rezerwuar wojsk gotowych do ataku w chwili inwazji, mają zdolność intensywnego namnażania z „matrycy”. Dzięki tej immunoglobulinie na choroby takie jak świnka, odra, różyczka, ospa zapadamy tylko raz, ta sama odpowiedź wykorzystywana jest w szczepieniach ochronnych.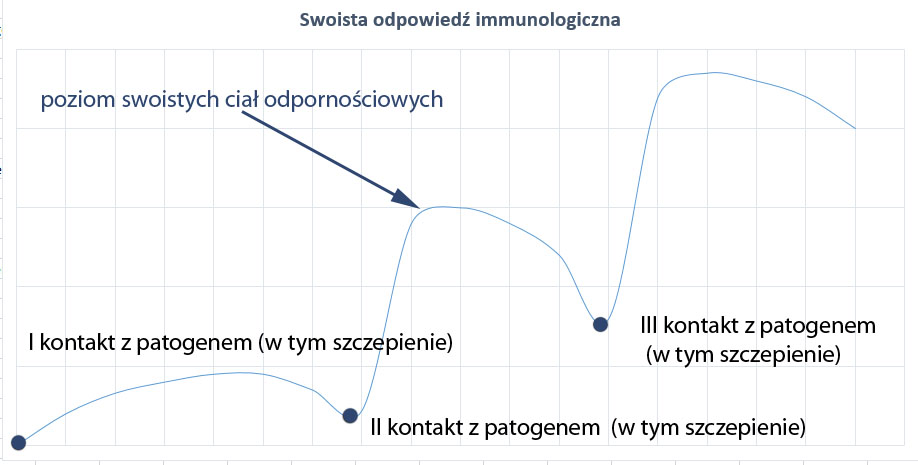
Immunoglobulina M – pierwsze przeciwciała syntetyzowane w odpowiedzi immunologicznej – informuje nas o świeżej, właśnie toczącej się infekcji (wczesna faza, zanim IgG nie osiągnie odpowiedniego poziomu).
PRZECIWCIAŁA W POKARMIE KOBIECYM
Wszystkie te immunoglobuliny trafiają do pokarmu kobiecego i chronią niemowlę – jest to ochrona bierna -przechodzą komórki, ale nie przechodzi matryca odpornościowa, a wiec nie można ich traktować, jako długotrwała ochronę „odnawialną”. Komórki te chronioną dziecko tak długo dopóki żyją, a ponieważ układ opornościowy zaczyna dojrzewać dopiero ok. 6 miesiąca życia i ten proces trwa do końca 2 roku życia, dlatego tak ważne jest wyłączne karmienie piersią w okresie, w którym układ immunologiczny dziecka jeszcze nie działa i kontynuować tak długo, aż osiągnie względną dojrzałość i przeciwciała z pokarmu matki nie są już tak istotne, chociaż zawsze wspierają organizm dziecka.
Ponadto w okresie po 2 roku życia zawartość przeciwciał w pokarmie wzrasta, stanowiąc dodatkowe wzmocnienie dla rozpoczynającego samodzielną drogę układu odpornościowego dziecka. Upraszczając pomiędzy 6 – 24 miesiącem życia system odpornościowy dziecka ma plakietkę „UCZĘ SIĘ” i działa pod opieką przeciwciał matki, po 24 może podjąć samodzielną pracę „na stażu”, z niewielką pomocą przeciwciał z pokarmu. Immunoglobuliny matki to „nauczyciele” dla rozwijającego się układu immunologicznego niemowlęcia. Zawartość przeciwciał w pokarmie jest zmienna i zależna od zapotrzebowania dziecka. Jeśli matka przechodzi infekcje natychmiast wzrasta ilość przeciwciał w jej krwi a tym samym w pokarmie, dzięki temu zapewnia dziecku ochronę przed chorobą, którą właśnie przechodzi. Oczywiście nie jest to ochrona 100% ale znacząco zmniejsza ryzyko zainfekowania i łagodzi przebieg infekcji. Należy pamiętać, że w przeciwieństwie do odporności swoistej wytworzonej przez dziecko w wyniku infekcji lub szczepienia, bierna odporność pochodząca od matki z czasem zanika, ale jak długo dziecko jest karmione piersią, tak długo gwarantujemy dziecku wsparcie przeciwciał odpornościowych. Długofalowo karmienie piersią nie da odporności niezbędnej do ochrony przed chorobami zakaźnymi po zakończeniu karmienia piersią, ale nawet przechorowanie nie zawsze daje taką gwarancję. W przekazywaniu przeciwciał ważna jest ochrona „TU I TERAZ”.
JAK TO DZIAŁA W PRAKTYCE?
IgA może działać w trybie silnego ukierunkowania do neutralizacji toksyn lub drobnoustrojów chorobotwórczych w świetle jelita, ponieważ mają znaczenie w budowaniu biofilmu z bakterii probiotycznych, będących ważna częścią wyściółki jelitowej. Obok sIgA immunoglobuliny G również odgrywają kluczową rolę w tworzeniu sytemu immunologicznego niemowląt, jako że w przeciwieństwie do IgA, które pokrywa wyściółkę jelita, antygeny IgG aktywnie przenikają przez bariery jelitowe używając do tego specjalnego receptora obecnego w jelitach noworodków – receptora Fc. Zarówno sIgA i IgG matki może mieć kluczowe znaczenie dla rozwoju braku reakcji na nieszkodliwe komensale (bakterie symbiotyczne) i antygeny żywności (potencjalne alergeny), a tym samym wywołanie tolerancji doustnej na potencjalne składniki alergenne. Rozwój mikroflory jelit niemowlęcia jest absolutnie niezbędny do przygotowania komórek jelitowych do wytwarzania przez niemowlę własnych przeciwciał sekrecyjnych IgA. Badania na myszach wykazały, że oczyszczenie środowiska z patogenów doprowadziło do radykalnego zredukowania komórek błony śluzowej jelita wydzielających IgA, natomiast badania z wykorzystaniem synbiotyków i probiotyków podawanych niemowlętom przez 6 miesięcy wykazały podwyższony poziom sIgA, oraz jednoczesnym zmniejszeniem ryzyka wystąpienia alergii przed 2 rokiem życia. [Kukkonen, Kuitunen, Haahtela, Korpela, Poussa, Savilahti, 2009] (1)
PODSUMOWANIE
Przeciwciała zawarte w pokarmie kobiecym aktywnie chronią układ odpornościowy niemowlęcia, jednocześnie ucząc go prawidłowego funkcjonowania, wspierają rozwój mikroflory jelitowej, aby umożliwić rozwój komórek odpowiedzialnych za produkcję przeciwciał tym samym przygotować go do samodzielnej pracy, dodatkowo chronić przed rozwojem alergii.
NATURA JEST GENIALNA, DAJE NAUCZYCIELA TWORZĄCEMU SIĘ SYSTEMOWI IMMUNOLOGICZNEMU, ABY TEN NAJLEPIEJ „WYSZKOLIŁ” PRZECIWCIAŁA NIEMOWLĘCIA.
Dlatego też dzieci karmione piersią, o wiele lepiej znoszą szczepienia, gdyż są pod opieką przeciwciał matki. Dziecko pozbawione dobroczynnego wpływu żywych substancji mleka mamy ma od urodzenia pod górkę, bo jego układ odpornościowy musi wszystko wytworzyć sam od podstaw.
Źródła:
(1) H. Wopereis, R. Oozeer, K. Knipping, C. Belzer, J. Knol – Pediatric Allergy and Immunology “The first thousand days – intestinal microbiology of early life: establishing a symbiosis” – 5 June 2014.
(2) Piotr B. Heczko, „Mikrobiologia. Podręcznik dla pielęgniarek”, Wydawnictwo Lekarskie PZWL, Warszawa 2007
(3) Epidemiologia Chorób Alergicznych w Polsce, „Normy wyników – immunologia”
(4) Dr n. med. A. Banaszkiewicz, „Dlaczego pokarm kobiecy jest tak wartościowy i unikalny?”, Centrum Nauki o Laktacji
(5) prof. dr hab. n. med. J. Ł. Grzegorczyk, Wykład „Układ odpornościowy człowieka a mikroorganizmy”, Zakład Mikrobiologii Laboratoryjnej i Immunologii Medycznej, Uniwersytet Medyczny w Łodzi


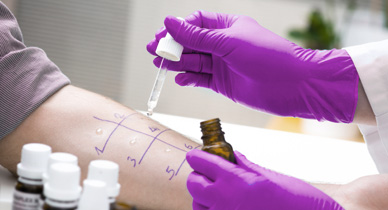




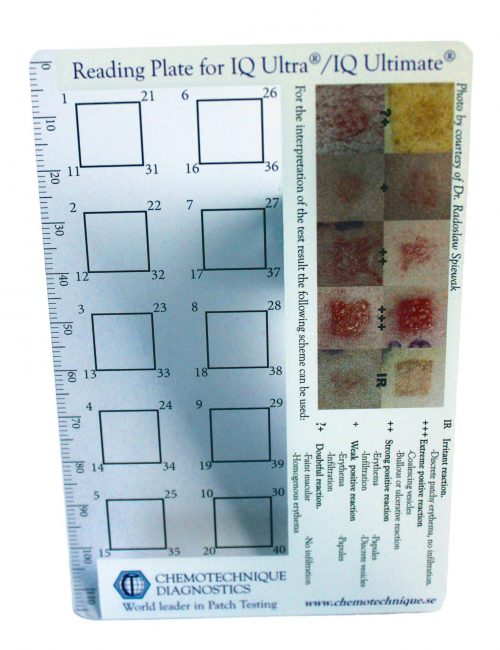
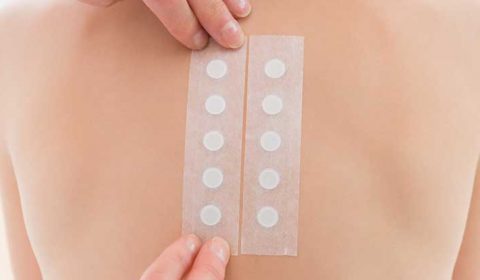 Ostatnia odmiana testów. Polega na umieszczeniu w specjalnym „naparstku” żelu z alergenem. Wszystkie „naparstki” umieszcza się na plastrze a następnie przykleja cały pasek na skórę pleców. Alergeny oznaczane w tym teście to głównie: metal, składniki kosmetyków, antybiotyki.
Ostatnia odmiana testów. Polega na umieszczeniu w specjalnym „naparstku” żelu z alergenem. Wszystkie „naparstki” umieszcza się na plastrze a następnie przykleja cały pasek na skórę pleców. Alergeny oznaczane w tym teście to głównie: metal, składniki kosmetyków, antybiotyki.






 Skórka pomarańczy która pojawiła się nagle na części powierzchni skóry
Skórka pomarańczy która pojawiła się nagle na części powierzchni skóry