Sporo było o małych przyrostach, a nawet o spadku wagi, ale jest grupa mam, których dzieci mają bardzo duże przyrosty, dzieci dobijają szybko do górnych granic siatek centylowych, a nawet wykraczają poza 97 centyl wszystkich możliwych siatek, przyrastają po 1000-1500, a nawet 2000 gramów na miesiąc powodując panikę rodziny i personelu medycznego. Pojawiają cię uwagi, że matka przekarmia, że powinna zmniejszyć ilość i długość karmień, przestać karmić w nocy albo podawać wodę, zamiast piersi, a nawet poić wodą, herbatką lub glukozą, aby oszukać żołądek dziecka. Nic bardziej mylnego.
CZY DZIECKO KARMIONE PIERSIĄ MOŻNA PRZEKARMIĆ?
Nie, nie można, pierś została stworzona do zaspakajania wszystkich niemalże potrzeb dziecka, nawet najlepszym lekiem na przejedzenie jest podanie kolejnej piersi, a więc proponujemy dziecku pierś na każde żądanie, na każdy płacz, na każde jęknięcie, dziecko samo decyduje, czy chce z tego skorzystać. NIGDY NIE WPYCHAMY DZIECKU PIERSI NA SIŁĘ.
CZY DZIECKO, KTÓRE MA DUŻE PRZEROSTY BĘDZIE W PRZYSZŁOŚCI OTYŁE?
Nie będzie, jeśli dziecko będzie zawsze żywione zdrowo i będzie miało zbilansowaną dietę. Długie karmienie piersią i wyłączne karmienie piersią przez co najmniej 6 miesięcy zmniejsza znacząco ryzyko zachorowania na cukrzycę I i II typu oraz otyłość.
ALE
Nie chroni przed nierozważnym, zbyt wczesnym rozszerzeniem diety, nie chroni przed wyrabianiem u dziecka złych nawyków żywieniowych od początku, a więc nie chroni przed karmieniem na siłę pokarmami stałymi i zmuszaniem do jedzenia „niejadków” (także poprzez suplementy), nie chroni przed gotowymi posiłkami, słodkimi kaszkami i innymi specjalnymi przekąskami „dla dzieci”.
Wreszcie nie chroni przed chipsami, fastfoodem, słodyczami i kolorowymi napojami, które zwykle są przyczyną otyłości, nie chroni przed przed przekarmieniem dziecka w kolejnych latach.
Nie można więc odpowiedzieć, że dziecko karmione piersią nie będzie nigdy otyłe, a jedynie, że i chudziutkie, i pulchniutkie niemowlę dzięki karmieniu piersią ma mniejsze predyspozycje do otyłości i cukrzycy, a ewentualny rozwój choroby, uzależniony jest od sposobu żywienia dziecka w kolejnych latach życia.
DLACZEGO LUDZKIE MLEKO NIE POWODUJE OTYŁOŚCI?
 Wszystko dzięki specyficznym tłuszczom zawartym w pokarmie kobiecym, są wyjątkowe, ponieważ wypełniają tylko istniejące komórki tłuszczowe, nie namnażają nowych. Niemowlę największy skok masy ma w pierwszym miesiącu życia, w kolejnych 2 przyrosty nieco zwalniają, aby w drugim trymestrze życia jeszcze się spowolnić, a nawet zatrzymać pod koniec 6-go miesiąca życia. W drugim półroczu w zależności od sposobu żywienia przyrosty utrzymują się na podobnym poziomie, lub stopują, zaś u dzieci, które miały bardzo duże przyrosty, a chętnie podjęły rozszerzanie diety, oraz są bardzo ruchliwe, może nawet dojść do okresowe spadku wagi. Dziecko zużywa zapasy na rozwój umysłowy i ruchowy, a przy niskiej wartości kalorycznej pokarmów uzupełniających może faktycznie pojawić się chwilowa stagnacja lub spadek wagi, który nie jest powodem do niepokoju, a jedynie do obserwacji malca. W drugim półroczu, kiedy dziecko intensywnie się rozwija psychomotorycznie, a jego dieta jest już dość urozmaicona, będzie możną obserwować ubywanie tkanki tłuszczowej (ale nie masy), aby pod koniec drugiego roku dziecko nie wyróżniało się specjalnie od rówieśników, którzy mieli mniej imponujące przyrosty w pierwszym półroczu życia.
Wszystko dzięki specyficznym tłuszczom zawartym w pokarmie kobiecym, są wyjątkowe, ponieważ wypełniają tylko istniejące komórki tłuszczowe, nie namnażają nowych. Niemowlę największy skok masy ma w pierwszym miesiącu życia, w kolejnych 2 przyrosty nieco zwalniają, aby w drugim trymestrze życia jeszcze się spowolnić, a nawet zatrzymać pod koniec 6-go miesiąca życia. W drugim półroczu w zależności od sposobu żywienia przyrosty utrzymują się na podobnym poziomie, lub stopują, zaś u dzieci, które miały bardzo duże przyrosty, a chętnie podjęły rozszerzanie diety, oraz są bardzo ruchliwe, może nawet dojść do okresowe spadku wagi. Dziecko zużywa zapasy na rozwój umysłowy i ruchowy, a przy niskiej wartości kalorycznej pokarmów uzupełniających może faktycznie pojawić się chwilowa stagnacja lub spadek wagi, który nie jest powodem do niepokoju, a jedynie do obserwacji malca. W drugim półroczu, kiedy dziecko intensywnie się rozwija psychomotorycznie, a jego dieta jest już dość urozmaicona, będzie możną obserwować ubywanie tkanki tłuszczowej (ale nie masy), aby pod koniec drugiego roku dziecko nie wyróżniało się specjalnie od rówieśników, którzy mieli mniej imponujące przyrosty w pierwszym półroczu życia.
Pokarm kobiecy buduje tzw „brunatną tkankę tłuszczową”, inaczej rzecz ma miejsce w przypadku mieszanek, budujących zwykła białą tkankę tłuszczową. Mieszanki wzbogacane w tłuszcze roślinne – słonecznikowy, palmowy (tanie i o niskiej wartości odżywczej, za to sprzyjające zaburzeniom gospodarki lipidowej) namnażają komórki tłuszczowe, dlatego należy uważać, aby dziecka nie przekarmić i nie pozwolić na zbyt duże przyrosty. Raz namnożone komórki tłuszczowe będą człowiekowi towarzyszyć do końca życia i powodować skłonności do tycia.
Do
tłuszczów mleka kobiecego zaliczamy glicerydy, cholesterol i fosfolipidy. Pełnią one funkcje energetyczne i budulcowe. Całkowita zawartość glicerydów wynosi 3,0 do 4,5 g/100 ml. W grupie tych tłuszczów 98,7% stanowią trójglicerydy, a pozostały odsetek to dwuglicerydy i wolne kwasy tłuszczowe.
Trójglicerydy mleka ludzkiego są tłuszczami wysoko przyswajalnymi dzięki swoistej gatunkowo estryfikacji kwasu palmitynowego (w drugiej pozycji glicerolu). Zawartość cholesterolu w mleku kobiecym jest dość wysoka i wynosi 1,0 do 1,5 mg/100 ml (najwyższe stężenie obserwuje się w colostrum). Uważa się, że ułatwia to proces mielinizacji centralnego układu nerwowego oraz działa protekcyjnie, chroniąc przed wysokim poziomem cholesterolu we krwi w wieku dorosłym.

Ważną rolę w procesach mielinizacyjnych odgrywają także fosfolipidy oraz nienasycone kwasy tłuszczowe mleka kobiecego. Około 80% kwasów tłuszczowych mleka kobiecego stanowią kwasy tłuszczowe średniołańcuchowe. Szczególnie znaczącą rolę przypisuje się frakcji wielonienasyconych kwasów tłuszczowych PUFA: kwasowi linolowemu oraz linolenowemu, a także ich pochodnym długołańcuchowym (kwas dokozaheksanowy DHA, arachidonowy i eikozapentaenowy AA), które są swoiste dla mleka ludzkiego. Kwasy te są materiałem do budowy błon komórkowych. Uważa się, że są one niezbędne do prawidłowego rozwoju ośrodkowego układu nerwowego oraz tkanki płucnej szczególnie u wcześniaków, a także dla prawidłowego rozwoju siatkówki i ostrości widzenia. Wykazano związek podaży DHA z rozwojem funkcji poznawczych i uczenia. W mleku matek, które urodziły przedwcześnie zawartość PUFA jest wyższa. W ostatnich latach badacze podkreślają, że zawartość wielonienasyconych kwasów tłuszczowych w mleku matek jest zależna od ich poziomu w surowicy krwi i koreluje z dietą ciężarnych.
Tłuszcze występują w mleku w postaci tzw. mikrokuleczek, przy czym warstwę zewnętrzną stanowią fosfolipidy i cholesterol wraz z estrami będące lipidami spolaryzowanymi w połączeniu z białkami. Wewnętrzną warstwę tworzą trójglicerydy i kwasy tłuszczowe. W okresie okołoporodowym zachodzą wyraźne zmiany w ilości i jakości tłuszczów produkowanych przez gruczoł piersiowy. W wydzielinie przedporodowej zawartość tłuszczów wzrasta od 1,0 g/100 ml do 3,2 g/100 ml, w colostrum wynosi 3,5-4,0 g/100 ml, a maximum osiąga w mleku dojrzałym. Wraz z czasem produkcji wydzieliny gruczołowej w okresie poprzedzającym poród stężenie trójglicerydów rośnie w stosunku do cholesterolu i fosfolipidów.[I]
CZY NALEŻY „ODCHUDZAĆ” NIEMOWLĘ KARMIONE PIERSIĄ?
 Nie ma wskazań ani potrzeby aby dziecku o dużych przyrostach karmionemu wyłącznie piersią proponować cokolwiek w zamian piersi, każda ingerencja w naturalne karmienie może spowodować zaburzenie laktacji u mamy i zmniejszenie podaży mleka, a w konsekwencji może zaburzyć prawidłowy rozwój dziecka, tak więc nie należy :
Nie ma wskazań ani potrzeby aby dziecku o dużych przyrostach karmionemu wyłącznie piersią proponować cokolwiek w zamian piersi, każda ingerencja w naturalne karmienie może spowodować zaburzenie laktacji u mamy i zmniejszenie podaży mleka, a w konsekwencji może zaburzyć prawidłowy rozwój dziecka, tak więc nie należy :
- podawać smoczka
- proponować herbatek, wody, glukozy (dopajać)
- zmniejszać częstotliwości i długości karmień
- ograniczać karmień nocnych
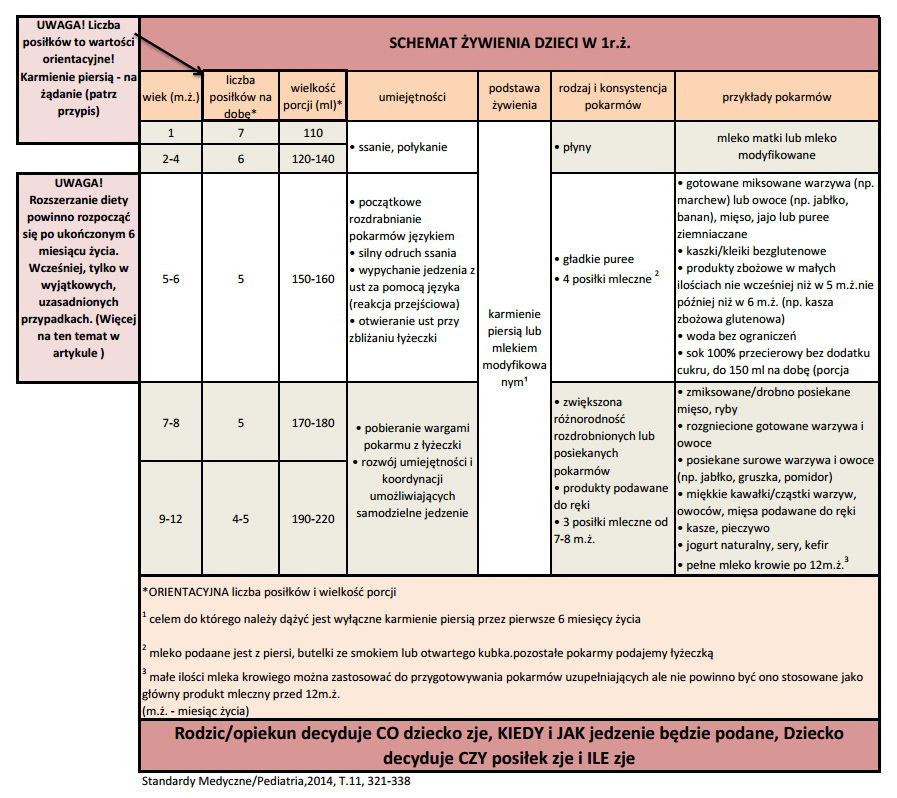
SIATKI CENTYLOWE
Więcej o siatkach centylowych można przeczytać we wspomnianym na początku artykule, a poniżej przypominamy tylko same siatki WHO – są opracowane dla grupy dzieci karmionych piersią:
WAGA:
DŁUGOŚĆ – WZROST:
WHO – wszystkie standardy
Siatki dla dzieci powyżej 5-ciu lat
Standardy – zakresów wartości przyrostów ze względu na wiek i okres
Źródła:
http://www.czytelniamedyczna.pl/[I]
http://www.medwiekurozwoj.pl/
Bibliografia:
La Leche League, „The Womanly Art of Breastfeeding”, Diane Wiessinger, Diana West, Teresa Pitman, wyd. Ballantine Books, New York 2010
15 trików marketingowych stosowanych przez firmy produkujące preparaty mlekozastępcze
Zdjęcia:
Dobrowolnie udostępnione przez mamy

 przed karmieniem – ogrzewanie piersi masaż najlepiej rozgrzewający (ciepły prysznic, ciepłą pieluchą, ciepłym okładem), masaż w kierunku brodawki, zanurzyć pierś w misce z ciepłą woda, warto dodać garść soli Epsom* na 2 litry wody, spłukać, wziąć ciepły prysznic można jeszcze rozmasowywać przy pomocy sztoki do masażu po uprzednim dobrym namydleniu w kierunku brodawki, zrezygnuj z bielizny
przed karmieniem – ogrzewanie piersi masaż najlepiej rozgrzewający (ciepły prysznic, ciepłą pieluchą, ciepłym okładem), masaż w kierunku brodawki, zanurzyć pierś w misce z ciepłą woda, warto dodać garść soli Epsom* na 2 litry wody, spłukać, wziąć ciepły prysznic można jeszcze rozmasowywać przy pomocy sztoki do masażu po uprzednim dobrym namydleniu w kierunku brodawki, zrezygnuj z bielizny





























 Wszystko dzięki specyficznym tłuszczom zawartym w pokarmie kobiecym, są wyjątkowe, ponieważ wypełniają tylko istniejące komórki tłuszczowe, nie namnażają nowych. Niemowlę największy skok masy ma w pierwszym miesiącu życia, w kolejnych 2 przyrosty nieco zwalniają, aby w drugim trymestrze życia jeszcze się spowolnić, a nawet zatrzymać pod koniec 6-go miesiąca życia. W drugim półroczu w zależności od sposobu żywienia przyrosty utrzymują się na podobnym poziomie, lub stopują, zaś u dzieci, które miały bardzo duże przyrosty, a chętnie podjęły rozszerzanie diety, oraz są bardzo ruchliwe, może nawet dojść do okresowe spadku wagi. Dziecko zużywa zapasy na rozwój umysłowy i ruchowy, a przy niskiej wartości kalorycznej pokarmów uzupełniających może faktycznie pojawić się chwilowa stagnacja lub spadek wagi, który nie jest powodem do niepokoju, a jedynie do obserwacji malca. W drugim półroczu, kiedy dziecko intensywnie się rozwija psychomotorycznie, a jego dieta jest już dość urozmaicona, będzie możną obserwować ubywanie tkanki tłuszczowej (ale nie masy), aby pod koniec drugiego roku dziecko nie wyróżniało się specjalnie od rówieśników, którzy mieli mniej imponujące przyrosty w pierwszym półroczu życia.
Wszystko dzięki specyficznym tłuszczom zawartym w pokarmie kobiecym, są wyjątkowe, ponieważ wypełniają tylko istniejące komórki tłuszczowe, nie namnażają nowych. Niemowlę największy skok masy ma w pierwszym miesiącu życia, w kolejnych 2 przyrosty nieco zwalniają, aby w drugim trymestrze życia jeszcze się spowolnić, a nawet zatrzymać pod koniec 6-go miesiąca życia. W drugim półroczu w zależności od sposobu żywienia przyrosty utrzymują się na podobnym poziomie, lub stopują, zaś u dzieci, które miały bardzo duże przyrosty, a chętnie podjęły rozszerzanie diety, oraz są bardzo ruchliwe, może nawet dojść do okresowe spadku wagi. Dziecko zużywa zapasy na rozwój umysłowy i ruchowy, a przy niskiej wartości kalorycznej pokarmów uzupełniających może faktycznie pojawić się chwilowa stagnacja lub spadek wagi, który nie jest powodem do niepokoju, a jedynie do obserwacji malca. W drugim półroczu, kiedy dziecko intensywnie się rozwija psychomotorycznie, a jego dieta jest już dość urozmaicona, będzie możną obserwować ubywanie tkanki tłuszczowej (ale nie masy), aby pod koniec drugiego roku dziecko nie wyróżniało się specjalnie od rówieśników, którzy mieli mniej imponujące przyrosty w pierwszym półroczu życia.





















